Saiba tudo sobre a Mielofibrose.
TRATAMENTO MIELOFIBROSE
A melhor indicação irá depender da condição clínica do paciente, levando em conta fatores como idade e estadiamento da doença.
Quando a mielofibrose se apresenta de forma assintomática, ou seja, sem sintomas algum, a melhor opção é não tratar. Pode parecer estranho, mas fique tranquilo, pois embora nenhuma terapia seja indicada, o paciente passará por consultas periódicas de monitoramento com o hematologista.
Já para aqueles pacientes que apresentam sinais e encontram-se em um estadiamento mais avançado da doença, o tratamento será indicado.
As opções disponíveis de tratamento para Mielofibrose são:
Terapia alvo
Após muitas pesquisas, foi desenvolvido um medicamento que tem sua ação focada em corrigir as alterações decorrentes das mutações dos genes JAK2, CALR ou MPL: o Ruxolitinibe.
Administrado em forma de comprimidos, seu objetivo é controlar as alterações clínicas associadas aos genes mutantes, ao bloquear de forma seletiva as enzimas denominadas Janus Quinases Associadas (JAK1 e JAK2), aliviando assim os sintomas e reduzindo o risco de complicações sanguíneas ou vasculares possivelmente graves.
Alguns efeitos colaterais podem ocorrer em decorrência de sua utilização, como hemorragia, infecção, hematomas, tonturas e dores de cabeça. Este medicamento já está aprovado pela Agência Nacional de Vigilância Sanitária (Anvisa), mas ainda não está disponível no Sistema Único de Saúde (SUS).
Medicamentos para melhorar os sintomas
São utilizados Hidroxiureia, Danazol, Talidomida, Prednisona e Lenalidomida. Em alguns casos, se o paciente apresentar muita anemia, transfusões de sangue ou eritropoetina também serão indicados.
Esplenectomia
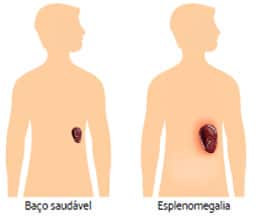
Trata-se de um procedimento cirúrgico para retirada do baço. Pode ser indicado se o órgão ficar muito grande, causando muita dor e complicações ao paciente ou atrapalhando os bons resultados terapêuticos. Entretanto, esse procedimento é de alto risco de complicações cirúrgicas, de modo que raramente é indicado.
Antes do procedimento cirúrgico, é importante realizar vacinação para Streptococcus pneumoniae, Haemophilus influenzae B e Neisseria meningitidis visto que o baço apresenta uma função no sistema imunológico.
Transplante de Medula Óssea (TMO)
Caso haja indicação de transplante de medula óssea, o tipo adequado será o alogênico (quando a medula vem de uma outra pessoa).
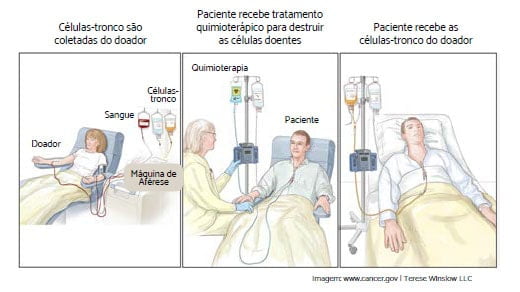
Como acontece o Transplante de Medula Óssea?
O Processo do Transplante de Medula Óssea acontece em algumas etapas:
Condicionamento
É um processo de preparo para o recebimento da medula óssea do doador. O paciente será submetido a um regime de quimioterapia de altas doses com o intuito de destruir as células de sua própria medula e também de reduzir a imunidade para que seja evitada a rejeição às células transplantadas.
Serão utilizados medicamentos extremamente potentes no combate ao câncer, com o objetivo de destruir, controlar ou inibir o crescimento das células doentes.
Transplante
Após a quimioterapia, as células-tronco doadas serão infundidas no paciente, com a finalidade de reconstituir a fabricação de células-tronco saudáveis. O procedimento se parece com uma “transfusão de sangue”. A nova medula óssea fica em uma bolsa e é infundida no paciente por meio de um cateter.
No caso de a medula doada ter sido previamente congelada, o procedimento pode causar alguns desconfortos, como náusea, vômito, sensação de calor e formigamento. Mas o paciente será monitorado a todo momento. Normalmente, o paciente permanece internado por mais de 30 dias, para a recuperação do tratamento.
Pós-Transplante
Na fase imediata ocorre a aplasia medular, devido à queda do número de todas as células do sangue. Neste período, o paciente fica mais predisposto a infecções e passa a receber inúmeros antibióticos, além de medicamentos que estimulam a produção dos glóbulos brancos (que combatem as bactérias e vírus). Ele também pode apresentar hemorragias, devido à baixa das plaquetas e glóbulos vermelhos, por isso é necessário realizar transfusão de sangue. Na mielofibrose, o processo de “pega” das células costuma ser mais demorado e o paciente necessita de várias transfusões de plaquetas. É sempre importante que se solicite aos amigos e familiares doadores de sangue.
Pega da medula
Quando a medula óssea começa a funcionar novamente (geralmente em torno de 2-4 semanas após a infusão) pode-se dizer que houve a pega da medula, ou seja, o transplante obteve sucesso e a medula voltou a funcionar perfeitamente. Ainda assim, o monitoramento médico continua sendo essencial, pois mesmo após um ano do procedimento, pode vir a aparecer alguma complicação tardia. A alta só será possível no momento em que a medula óssea estiver funcionando bem, isto é, produzindo as células do sangue que protegem o paciente contra infecções e hemorragias.
Após a pega da medula
Neste momento, o paciente estará sob uso de medicamentos imunossupressores para que não ocorra a rejeição da medula óssea doada.
Durante este período, é muito importante:

- Reforçar os cuidados com a higiene
- Usar máscara em lugares públicos, muito movimentados
- Limitar o número e frequência de visitas
- Lavar sempre as mãos
- Evitar lâminas para se barbear ou depilar
- Evitar retirar cutículas
- Escovar delicadamente os dentes
Complicações mais frequentes do TMO
Doença enxerto versus hospedeiro
No período pós-transplante poderá ocorrer a doença do enxerto x hospedeiro. Isto porque os glóbulos brancos (linfócitos) da nova medula óssea, provinda do doador, passa a reconhecer os órgãos do paciente como estranhos e, automaticamente, iniciam um ataque contra eles. São dois os tipos:
Doença enxerto versus hospedeiro Aguda
Ocorre geralmente nos primeiros três meses após o procedimento. Pele, pulmão, intestino e fígado são os órgãos mais frequentemente acometidos. Podem surgir manchas vermelhas nas mãos, pés e rosto; manchas espalhadas pelo corpo; erupções na pele; febre; diarreia; dores abdominais; icterícia (coloração amarelada da pele e mucosas devido alterações no fígado).
Doença enxerto versus hospedeiro Crônica
Em geral ocorre após 3-4 meses do transplante e pode durar anos. Os principais órgãos acometidos são pele, mucosas, articulações e pulmão. Seus principais sintomas são lesões, enrijecimento e escurecimento da pele, coceira pelo corpo, boca seca e sensível, olhos secos e secura vaginal.
Doença veno oclusiva
Um evento que pode ocorrer em até 30 dias pós-transplante. A incidência que varia entre 5 a 55% dos casos. Ocorrem alterações no fígado que resultam em insuficiência hepática aguda, que podem evoluir para disfunção múltipla de órgãos.
Importante! O médico é quem saberá indicar a melhor opção para o tratamento. Lembrando que, como a doença pode evoluir para uma leucemia aguda, é fundamental o monitoramento.
O tratamento pode trazer alguns efeitos adversos ao paciente, mas é importante entender que é possível amenizá-los, seja com medicamentos ou até mesmo com a alimentação.
Aqui vão algumas dicas para te ajudar neste momento:
Contra náuseas e vômitos:
- Prefira alimentos frios ou gelados e diminua ou evite o uso de temperos fortes na preparação dos alimentos
- Coma pequenas porções várias vezes ao dia
Contra a diarreia:
- Aumente a ingestão de líquidos, como água, chá, suco
- Evite alimentos laxativos, como doces concentrados, leite de vaca, creme de leite, manteiga, queijos, verduras, cereais e pães integrais, além de frutas como mamão, laranja, uva e ameixa preta
Contra a obstipação (prisão de ventre):
- Evite o consumo de cereais refinados (arroz branco, farinha de trigo refinada, fubá, semolina, amido de milho, polvilho)
- Substitua alimentos pobres em fibras por alimentos ricos nesse nutriente (ex.: feijão, ervilha, lentilha, grão de bico, soja, arroz integral, linhaça, aveia…)
- Beba muita água
Contra a mucosite
- Evite alimentos picantes e salgados com temperos fortes e alimentos ácidos (ex.: limão, laranja pera, morango, maracujá, abacaxi e kiwi)
- Consuma preferencialmente alimentos macios ou pastosos (ex.: creme de espinafre, milho, purês, pães macios, sorvetes, flans, pudins e gelatinas) e também alimentos frios/gelados
Contra a xerostomia (boca seca)
- Beba líquidos em abundância (ex.: água, chá, suco, sopa)
- Aumente a ingestão de alimentos ácidos e cítricos
- Evite alimentos ricos em sal
- Chupe cubos de gelo ao longo do dia
- Utilize pomadas industrializadas (“salivas artificiais”) antes das refeições